Красная волчанка (Эритематоз)
Впервые болезнь была описана в 1851 г. Казенавом и названа красной волчанкой вследствие внешнего сходства с туберкулезной волчанкой. В 1872 г. венский дерматолог Капоши выделил хроническую дискоидную форму и диссеминированную, отметив наличие при распространенной красной волчанке лихорадки, поражения суставов, изменение самочувствия. В 1891 г. Бенье и Доген уже более полно отдифференцировали системную разновидность красной волчанки типа d’emblee, возникающую самостоятельно, без предшествующей хронической формы.
Название болезни «красная волчанка» неудачно, так как не отражает ни этиологии, или патогенеза, а вносит путаницу в представление студентов о туберкулезной волчанке. Поэтому можно считать обоснованным предложение Л. Попова, А. И. Картамышева и П. Попхристова называть этот дерматоз эритематозом.
Этиология и патогенез. Наиболее распространенная в прошлом концепция происхождения эритематоза — туберкулезная. Она подтверждалась обнаружением у части больных заболеваний внутренних органов туберкулезного характера, нахождением гистологической структуры, похожей на туберкулезную, а иногда и положительным терапевтическим эффектом от применения противотуберкулезных препаратов. Однако в последние годы введение активных противотуберкулезных средств резко снизило заболеваемость туберкулезом, а число больных красной волчанкой значительно увеличилось. Кроме того, в очагах поражения не было обнаружено туберкулезных микобактерий.
Тяжелое септическое течение системной красной волчанки, сопровождающееся выраженным поражением внутренних органов, а также обнаружение в крови и тканях гемолитического стрептококка послужило основанием для утверждения инфекционной стрептококковой этиологии болезни (И. В. Давыдовский). Однако применение антибиотиков, в частности пенициллина, неэффективно и может даже ухудшить состояние больных.
В последнее время клиницисты констатируют возникновение болезни или ее обострение после приема медикаментозных средств — антибиотиков, гидрализина, сульфаниламидов, вакцин, сывороток, ультрафиолетовых облучений и под влиянием нервно-конфликтных ситуаций. В связи с этим основное внимание стало уделяться патогенетическим факторам, способствующим возникновению болезни. В 1948 г. Харгрейве, Ричмонд и Мортон открыли существование волчаночиых клеток и тем самым положили начало иммунологической эре в изучении дерматоза.
В сыворотке крови больных системной красной волчанкой обнаружено повышенное количество гамма-глобулинов, среди которых выявлен необычный белок — макроглобулин, повреждающий ядра клеток крови, особенно лейкоцитов и лимфоцитов. Этот белок выделен Хазериком ультрацентрифугированием с константой осаждения 19S и назван противоядерным фактором. Проникая в нейтральные лейкоциты и лимфоциты, противоядерный фактор фиксируется на ядрах этих клеток и разрушает их. Ядерное вещество теряет свою структуру, отделяется от протоплазмы, выталкивается из клетки, превращаясь в инородное тело, и поглощается путем обычного фагоцитоза любыми неизмененными нейтрофилами.
Нейтрофильные лейкоциты, фагоцитировавшие денатурированные ядра с гомогенными включениями и проти- воядерными факторами (см. схему образования клеток LE на рис. 69), называются клетками красной волчанки и являются ценным диагностическим признаком. Клетки красной волчанки и антиядерный фактор особенно часто обнаруживаются у больных системной формой заболевания и в значительно меньшей степени выявляются при хронической ее разновидности.
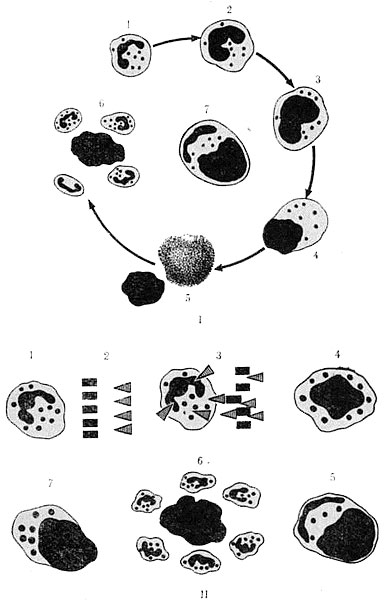
Рис. 69. Схема образования LE-феномена
I — обычное исследование мазка; II—схема мазка во флюоресцентном микроскопе. 1 — лейкоцит в норме; 2 — состояние условного равновесия между антиядерными факторами и противоантиядерными антителами; 3—проникновение антиядерного фактора и адсорбция его на ядре; 4 — гомогенизация и гидрофилизация ядра; 5 — патологическое изменение ядра и протоплазмы; 6— окружение гомогенизированного и гидро- филизированного ядра здоровыми лейкоцитами (феномен розетки); 7 —поглощение патологической ядерной массы лейкоцитом (клетка красной волчанки).
Сыворотка крови больных системной красной волчанкой содержит антитела к дезоксирибонуклеиновой кислоте (ДНК) различного происхождения, так как вследствие нарушения обмена и вымывания ее из ядерных структур ткани различных органов содержат ДНК в большом количестве. Патологические реакции антиген — антитело с ДНК в качестве антигена совершаются в тканях печени, почек, серозных оболочек суставов, сердца, брюшины, с клетками крови и мозга, чем и обусловливается разнообразие болезненных симптомов у больных системной формой заболевания.
Выход аутоагрессивных антител и происходящие реакции антиген — антитело способствуют избыточному образованию гистамина, гиалуронидазы, деполимеризации дезоксирибонуклеиновых соединений, повреждению в структуре информации клеток и фибриноидной дегенерации основного коллагенового вещества сосудов. Поэтому в настоящее время красная волчанка рассматривается как аутоаллергическое (аутоагрессивное) заболевание. провоцируемое различными медикаментозными веществами (гидрализин, антибиотики, сульфаниламиды, вакцины, сыворотки), инфекционными факторами, внешними раздражающими моментами (инсоляция, облучение рентгеновыми лучами, охлаждение), а также невротическими расстройствами и эндокринными нарушениями (угнетение функции гипофизонадпочечниковой системы, повышенная эстрогенная насыщенность) .
В связи с этим в патогенезе заболевания большое значение имеют очаги хронической инфекции, наличие фотосенсибилизации, повышенная чувствительность к Холодовым влияниям, лабильность центральной и вегетативной регуляции. Особая роль в развитии аутоаллергии, аутоагрессии и фотосенсибилизации принадлежит нейро-эндокринным расстройствам, а именно функциональному состоянию системы гипофиз— надпочечники и соотношению уровня андрогенов и эстрогенов. У больных красной волчанкой выявляется резкое угнетение функции надпочечных желез вплоть до атрофии, которая обнаруживается на аутопсии. Установлена зависимость степени аллергической реакции больных красной волчанкой от уровня эстрогенов. Этим, видимо, можно объяснить преимущественное возникновение болезни у девушек или молодых женщин.
Клинические формы. Существуют две разновидности красной волчанки: хроническая и системная. Наиболее часто заболевание протекает в хронической форме, которая подразделяется на три вида: 1) центробежная эритема (erythema centrifu- gum), 2) дискоидная (lupus erythematodes chronicus dis- coides), 3) глубокая красная волчанка (lupus erythematodes profundus Irqang — Kaposi).
Системная, или острая диссеминированная, красная волчанка (lupus erythematodes acutus exanthematicus) может развиваться спонтанно, идиолатически и тогда она называется lupus erythematodes acutus d’emblee. При обострении хронической дискоидной красной волчанки вследствие стрессовых влияний, нерационального лечения, инсоляции, охлаждения, инфекционных воздействий, гормональных дисфункций развивается заболевание, которое называется lupus erythematodes cum exacerbatione acuta.
Клиника. Наиболее часто заболевание проявляется в хронической дискоидной форме. Высыпания могут быть на любых местах тела, включая полость рта, губы, кисти, стопы, грудь, спину, волосистую часть головы. Однако, как правило, проявления заболевания локализуются на выступающих час- тях лица, спинке носа, скуловых частях щек (форма бабочки) (рис. 70).
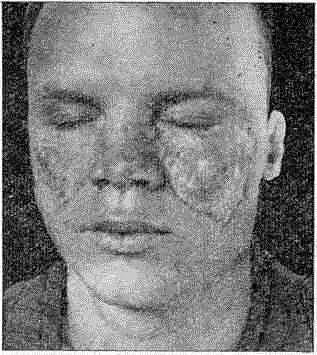
Рис. 70. Дискоидная красная волчанка (эритематоз)
Первичным элементом является пятно розоватокрасного цвета, инфильтрированное, резко очерченное. Пятна склонны к периферическому росту, сливаются и в дальнейшем формируются уплотненные эритематозные бляшки, покрытые роговыми плотно сидящими чешуйками. При удалении их обнажаются воронки устьев фолликулов с ороговевшими участками, а на внутренней стороне чешуйки — остроконечный шип: фолликулярная пробка (симптом «дамского каблука»). В центре очага развивается зона рубцовой атрофии, а вокруг нее сохраняется уплотнение с гиперкератозом и гиперемией.
По периферии очагов отмечаются телеангиэктазии, участки гиперпигментации и депигментации. При локализации процесса на носу и ушных раковинах обращают на себя внимание имеющиеся там комедоны и расширенные устья фолликулов. К эритематозным изменениям на лице иногда присоединяются ограниченные или диффузные синюшно-красного цвета эритематозные очаги на кистях и стопах, сопровождающиеся признаками акроцианоза (lupus erythematodes pernio).
На волосистой части головы атрофические явления приводят к стойкой алопеции. На слизистой оболочке рта, губах могут возникнуть лейкоплакические пятна с пурпурными краями или темно-красные отечные полоски со слегка возвышающимися краями. Вокруг очагов наблюдаются телеангиэктазии и участки гиперпигментации. При локализации процесса на слизистой щек в очагах поражения возможно образование эрозий или язв. Дискоидная красная волчанка на красной кайме губ иногда проявляется ограниченным отеком с опухолевидным уплотнением и трещинами.
Гистопатология. В эпидермисе — гиперкератоз, особенно выраженный в устьях фолликулов, вакуольное перерождение и атрофия клеток базального слоя. В дерме — очаговая пролиферация лимфоцитов, фибробластов.
Центробежная эритема — менее распространенная форма дискоидной красной волчанки, проявляется ограниченным отечным пятном застойно-розового цвета, расположенным чаще всего в области лица. Субъективные ощущения отсутствуют. Пятно распространяется центробежно по периферии, оставляя в центре участок нормально окрашенной кожи.
Глубокая красная волчанка наряду с поверхностными эритематозными высыпаниями характеризуется образованием глубоких подкожных плотных подвижных, цвета кожи узловатых образований. Гистологически выявляются лимфоцитарная и гистиоцитарная инфильтрация и дегенеративные изменения подкожножировой клетчатки, реактивные сосудистые изменения. Заболевание нередко сопровождается общими тяжелыми явлениями.
Системная красная волчанка. Особенно тяжело протекает острая диссеминированная красная волчанка типа d’emblee. После продромального периода, характеризующегося подъемом температуры, болям,и в суставах, бурно развиваются кожные высыпания с выраженным полиморфизмом. Вначале возникают зритематозные, слегка шелушащиеся, быстро распространяющиеся и сливающиеся друг с другом пятна. На фоне гиперемии формируются уртикарные элементы, пузыри, могут быть пустулы, ссыхающиеся в корки. На коже лица — резкая гиперемия, иногда отечность вокруг глаз.

Системная красная волчанка
В тяжелых случаях отмечаются геморрагические высынания, телеангиэктазии, иногда очаги изъязвления. На участках кожи, подверженных облучению, могут быть явления гиперпигментации и депигментации. Высыпания сопровождаются сильным зудом и жжением. В редких случаях системная красная волчанка может протекать без изменения кожи и слизистых оболочек или с образованием едва заметных, слабо выраженных эритематозно-отечных нерезко ограниченных очагов.
Подострая форма диссеминированной красной волчанки может развиваться из хронической дискоидной или же возникает спонтанно. Протекает иногда в виде стойкой рожи лица (erysipelas perstans faciei). На коже лица образуется резко ограниченная отечность и гиперемия, на фоне которой отмечаются чешуйки, корки. По периферии основного очага могут находиться ограниченные зритематозные бляшки. Нередко поражаются и другие места кожного покрова — кожа конечностей, груди, волосистая часть головы.
Острая красная волчанка — тяжелое системное заболевание, сопровождающееся повышением температуры, лимфаде- нопатией, полисерозитом, мигрирующей артральгией, миальгией, общей слабостью, падением веса, анорексией, дисфагией, поражением сердца, почек, спленомегалией, менингизмом, эпилептиформными припадками. Могут наблюдаться явления узловатого периартериита, кожной порфирии. В наиболее тяжелых случаях острые кожные проявления сочетаются с асептическим бородавчатым эндокардитом, миокардиодистрофией, дегенеративными изменениями почек, полиартритом, тяжелыми нервными расстройствами, геморрагическими явлениями.
В крови у больных системной красной волчанкой определяется гипергаммаглобулинемия, анемия, лимфопения, тромбоцитопения и высокая РОЭ (до 60—70 мм в час).
Гистология. В эпидермисе обнаруживается выраженное вакуольное перерождение и атрофия клеток базального слоя, лейкоцитарная инфильтрация сосочкового и подсосочкового слоев дермы, фибриноидная дегенерация коллагенового вещества.
Особенности красной волчанки у детей. В детском возрасте болезнь встречается весьма редко. По данным П. Попхристова, заболеваемость увеличивается с возрастом. До 10 лет хроническая красная волчанка чаще возникает у мальчиков, а диссеменированные и острые формы — у девочек. Среди хронических форм у детей преобладают эритематозные формы в виде erythema centrifugum с локализацией по типу бабочки на лице. В очагах поражения отмечается выраженная отечность, яркая гиперемия. Шелушение и гиперкератоз слабо выражены, местами отсутствуют. Атрофия наблюдается редко.
При диссеминированных системных формах у детей появляются обильные высыпания застойно-гилеремированных пятен, более ярких и сочных на лице и коже туловища и застойных с ливидным оттенком, напоминающим акроцианоз, на кистях, бедрах, голенях и стопах. Резко выражено нарушение общего состояния, явления полисерозита и более чем в 30% случаев отмечается веррукозный эндокардит.
Диагноз. Хроническая и системная красная волчанка диагностируются на основании не только характерных дерматологических симптомов — наличия эритемы, фолликулярного гиперкератоза и атрофии, но и сопутствующих изменений в крови (лейкопения, гипергаммаглобулинемия, анемия, тромбоцитопения и высокая РОЭ).
Особенно облегчает диагностику обнаружение в крови, в жидкости контаридиновых пузырей или в костном мозге клеток красной волчанки, представляющих собой полинуклеарные лейкоциты с аморфным базофильным включением в цитоплазме (деполимеризированное ядерное вещество). Ядро самой клетки оттеснено к периферии. Такие аморфные массы — тельца Харгрейвса — в мазке расположены внеклеточно, окружены нейтрофилами и образуют вместе с ними феномен розетки. У 50% больных красной волчанкой в крови выявляются антинуклеарные антитела, обнаруживаемые флюоресцентной микроскопией.
Лечение. При красной волчанке у детей и взрослых лечение проводится в зависимости.от клинической формы болезни. При хронических разновидностях наиболее употребительны синтетические противомалярийные средства: резохин, де- лагил, хлорохин — дифосфат, арален, амодиаквин, атебрин, нивакин и др. в дозировках, соответствующих возрасту ребенка: до 1 года по 0,01 г 2 раза в день, до 3 лет по 0,3 г 2 раза в день, до 5 лет по 0,05 г 2 раза в день, до 10 лет по 0,1 г 2 раза в день, до 15 лет по 0,15 г 2 1раза в день и старше 15 лет по 0,25 г 2 раза в день циклами по 5 дней с 2—3-дневными перерывами. Одновременно детям проводится лечение витаминами группы В, обладающими фотодесенсибилизирующим свойством: инъекции витамина В12 по 50—100 мкг через день (всего 20 инъекций), витамина В6 по 1 мл 1—2% раствора внутримышечно через день, внутрь — никотиновая, фолиевая, пантотеновая кислота и рибофлавин, а также витамины А, Е, С и рутин.
При системной красной волчанке благоприятное терапевтическое действие оказывают кортикостероидные препараты — преднизолон (от 20—30 до 50—80 мг в сутки), триамцинолон (от 15—20 до 30—40 мг в сутки), дексаметазон (от 0,5—2 до 3—5 мг в сутки). Лечение кортикостероидами начинают осторожно, вытитровывая максимальную ударную дозу, а по достижении терапевтического эффекта количество препарата постепенно снижают. Затем так же осторожно вытитровывают минимальную поддерживающую дозу.
При длительном перманентном назначении кортикостероидов их следует сочетать с анаболическими стероидными препаратами (метандростено- лон, нерабол. метиландростендиол, ретаболил, дураболил и др.), а также с кальцием, калием, белковой диетой с ограничением углеводов. Весьма эффективно применение нового препарата — сентона, содержащего в одной капсуле преднизалон, метиландростендиол, калий, кальций, витамины Bi2, А, Е, С, рутин, гексафосфат и бифактон. Хорошо использовать сочетание кортикостероидов с противомалярийными средствами, например пресоцил, содержащий 0,04 г резохина, 0,75 мг преднизолона и 0,2 г аспирина. В тяжелых случаях в комплексе с кортикостероидами и витаминами назначаются неспецифические десенсибилизирующие средства — аспирин, глю- конат кальция, гипосульфит натрия, 40% раствор уротропина, антигистаминные препараты — альфадрил, супрастин, пи- польфен, диазолин. При наличии присоединившейся инфекции применяются антибиотики широкого спектра действия, а также средства, повышающие иммунитет — гамма-глобу- лин, гемотерапия.
Наружное лечение имеет вспомогательное значение. Наиболее широко употребляются противовоспалительные мазевые средства — стероидные кремы (синалар, ло- какортен, ультралан), обкалывание очагов гидрокортизоновой эмульсией, хингамином, 5% раствором резохина или акрихина. При ограниченной дискоидной красной волчанке может применяться криотерапия. Важное профилактическое значение имеет «адлежащая защита кожи от солнечной инсоляции и тепловых лучей. С этой целью используются защитные кремы «Луч», «Щит», «Земляничный», ахромин, а также пасты, содержащие салол, триэтаноламиновую соль парааминобензой- ной кислоты (5—10%). Примерные прописи:
- Rp. Saloli 2,0
- Spiriti aethylici 96°
- Lanolini anhydrici aa 15,0
- MDS. Наружное
- Rp. Natrii paraaminosalicylici 2,0
- Aq. destill.
- Lanolini anhydrici aa 15,0
- MDS. Наружное
Прогноз. Хроническая дискоидная красная волчанка протекает доброкачественно и лишь в исключительных случаях может трансформироваться в системную форму. Острая диссеминированная красная волчанка, возникшая спонтанно, трудно поддается лечению, что обусловливает тяжелый прогноз. В этих случаях требуется применение максимума имеющихся возможностей для достижения ремиссии. Более благоприятен прогноз системной формы болезни, возникшей при обострении хронической красной волчанки, но и здесь необходимо раннее распознавание болезни и рациональное лечение. Больные всеми формами красной волчанки нуждаются в постоянном диспансерном наблюдении в период ремиссий.
